Азбука здоровья
Менингококковая инфекция
Менингококковая инфекция занимает важное место в инфекционной патологии человека, что обусловлено тяжестью течения и высокой летальностью.
Заболеваемость регистрируется в течение всего календарного года. С наступлением холодов, наряду с гриппом, острыми респираторными вирусными инфекциями (ОРВИ), «поднимает голову» и менингококковая инфекция. Число случаев ее значительно возрастает.
Летальность при менингококковом менингите, в прошлом очень высокая, значительно снизилась после появления антибиотиков. Однако, по сравнению с другими инфекциями, все еще остается высокой, кроме того, после перенесенного заболевания могут развиться осложнения.
Это острая инфекция, вызываемая менингококком и передающаяся воздушно-капельным путем.
Основной формой менингококковой инфекции является носительство менингококка (без воспалительных процессов в носоглотке).
У части зараженных людей размножение бактерий в носоглотке приводит к местным воспалительным реакциям (назофарингит).
Проявляется заболевание и в таких тяжелых формах, как менингит, менингококцемия, менингоэнцефалит, а также в сочетанной форме (менингококкцемия + менингит, менингоэнцефалит).
Основные критерии:
- неожиданный подъем температуры до 38-39°C
- нестерпимая головная боль
- напряженность (ригидность) шейных мышц
- изменение сознания и другие проявления.
Возбудитель – менингококк, неустойчив во внешней среде, гибнет на солнечном свету через 2-8 часов, в ультрафиолетовых лучах, при низких температурах – мгновенно.
Наиболее опасным источником возбудителя инфекции являются больные тяжелыми формами инфекции, главным образом, в первые дни заболевания. Риск заболевания лиц общавшихся с таким больным очень высок, больного изолируют госпитализируя в стационар. Существенное эпидемиологическое значение имеют больные менингококковым назофарингитом, у которых длительность заразного периода составляет более 2-х недель. «Здоровый носитель» характеризуется меньшей заражающей способностью. Вместе с тем количество носителей в сотни раз превышает число больных. На одного больного приходится от 100 до 2000 носителей менингококка. Длительность менингококконосительства составляет от 2-3-х до 6 недель.
Распространение возбудителя происходит при кашле, чихании и, даже при разговоре. Возбудители из носоглотки с инфицированными капельками слизи попадают в окружающее человека воздушное пространство, в организм восприимчивого человека (прежде всего это дети раннего возраста).
Заражение происходит только при тесном и длительном общении (расстояние - менее 50 сантиметров). Возбудитель в аэрозоле, оставленном источником инфекции, сохраняется до 30 минут. В передаче инфекции наибольшая роль отводится носителям в окружении больного, родственникам, которые ухаживают за детьми. От этого факта зависят и меры профилактики.
Заболевание может возникнуть через 1-10 дней после общения с источником возбудителя инфекции.
Чаще болеют лица, связанные с длительным пребыванием на холоде и в тесных помещениях. Восприимчивость к менингококку зависит от индивидуальных особенностей каждого человека. Дети, рожденные от иммунных матерей, получают защитные антитела, они обнаруживаются у них в течение первых шести месяцев жизни. В дальнейшем большинство детей первых двух лет жизни не имеют иммунитета к менингококкам. В последующие годы он постоянно формируется за счет естественной иммунизации в результате встречи с возбудителем (носителями менингококков). Поэтому большинство заразившихся лиц не заболевает. В тоже время чаще других заболевают лица 15-19 лет, как правило, это студенты, обучающиеся в непроветриваемых помещениях и широко контактирующие между собой.
Основные клинические проявления инфекции.
Носитель инфекции - человек, не замечающий у себя признаков болезни, но в носоглотке хранящий микроорганизмы. При этом для самого человека носительство менингококка может быть не опасным. Однако, если этот человек пообщается с ребенком или взрослым с ослабленным иммунитетом, то у последнего может развиться заболевание. Носительство формируется, как правило, у взрослых. Число их с осени к весне возрастает в 4-6 раз.
Менингококковый назофарингит – похож на заболевание ОРВИ, у больного может быть затяжной насморк (сухой ринит). При бактериологическом исследовании слизи выявляются менингококки. Больной либо выздоравливает через 3-7 дней, либо наступают тяжело протекающие варианты инфекции. Такой больной, если не изолирован, не лечится, опасен для окружающих, как источник, от которого можно заболеть.
Менингококковый менингит – воспаление мягкой мозговой оболочки, при проникновении бактерий в головной мозг. К простому насморку присоединяются сильные головные боли, скованность шейных мышц, потеря сознания, повышение температуры тела.
Менингококковый сепсис – самая опасная форма заболевания, возникает при проникновении бактерий в кровь. Это грозит человеку тяжелым быстрым течением заболевания, инвалидностью, летальным исходом.
Может протекать молниеносно и быстро заканчиваться смертью пациента. Характеризуется значительным повышением температуры (38°-40°С) в течение 1-3 дней, болями и першением в горле, рвотой; в тяжелых случаях, нарушением сознания, психики (бред, возбуждение), геморрагической сыпью. Очень выражена интоксикация (отравление продуктами распада менингококков), приводящая к нарушению сердечно-сосудистой деятельности, дыхания.
Все больные с менингококковой инфекцией или с подозрением на нее немедленно госпитализируются. При раннем начале лечения происходит обратное развитие симптомов болезни. При отсутствии врачебной помощи через 6-48 часов может наступить смерть.
В случае заболевания в семье или в организованном коллективе, все общавшиеся с больным лица должны быть осмотрены врачом и обследоваться в микробиологической лаборатории.
Больных острым назофарингитом, выявленных в очаге менингококковой инфекции, в зависимости от тяжести клинического течения, помещают в инфекционный стационар для лечения. Допускается их лечение на дому при условии проведения регулярного медицинского наблюдения, а также при отсутствии в семье или квартире детей дошкольного возраста и лиц, работающих в детских дошкольных учреждениях, домах ребенка, детских домах и детских стационарах.
Носителям менингококков через 3 дня после проведенного курса химиопрофилактики проводят однократное бактериологическое обследование, и при наличии отрицательного результата они допускаются в детские дошкольные учреждения, школы, школы-интернаты, оздоровительные организации, санатории и стационары. При положительном результате бактериологического обследования курс химиопрофилактики повторяют до получения отрицательного результата. Носители менингококков, выявленные в семейных очагах и в учреждениях для детей, выводятся из коллективов детей на период проведения санации. Из коллективов взрослых носители не изолируются.
В детских дошкольных учреждениях, домах ребенка, детских домах, школах, школах-интернатах, оздоровительных организациях, детских санаториях и стационарах устанавливают карантин сроком на 10 дней с момента изоляции последнего больного.
В этот период усиливается контроль за ежедневным утренним приемом детей, соблюдением изоляции групп, запрещается прием новых и временно отсутствующих детей, а также переводы детей и персонала из одной группы (класса) в другую.
В домашних очагах и в организованных коллективах, после госпитализации больного проводят ежедневную влажную уборку, частое проветривание (в течение 30-45 минут), ультрафиолетовое облучение, максимальное разуплотнение в спальных комнатах.
Основные мероприятиями по профилактике менингококковой инфекции:
- Родители должны помнить, что маленьких детей нужно максимально оградить от общения с большим количеством людей, избегать поездок в общественном транспорте.
- Нельзя с ними ходить в магазины, в гости, где тесно, много людей, среди них, несомненно, имеются бактерионосители;
- Избегать приглашения на семейные праздники знакомых, которые кажутся нездоровыми, с признаками ОРВИ, гриппа и т.д.
- Легкое недомогание, насморк, кашель у взрослых должны стать сигналом для надевания масок в помещениях, где находятся маленькие дети и тщательного мытья рук водой с мылом после кашля или чихания.
Необходимо соблюдение простейших меры гигиены:
- Частое проветривание помещения, проведение влажной уборки не реже 2-х раз в день.
- При кашле или чихании, использование одноразовых носовых платков и утилизация использованных. При отсутствии носового платка – кашель и чихание – в «локоть.
- Тщательное и частое мытье рук водой с мылом не менее 20 секунд.
- Санирование хронических заболеваний носоглотки.
Родителям, лицам, наблюдающим за больным, необходимо всегда помнить: при малейших симптомах заболевания надо вызвать скорую помощь и быстро доставить больного в больницу.
Только своевременно начатое лечение может спасти здоровье и жизнь больному.
Парентеральные гепатиты. Профилактика
Парентеральные вирусные гепатиты – группа заболеваний человека вирусного происхождения с заражением через поврежденные кожные покровы и слизистые оболочки, относящихся к числу повсеместно распространенных болезней и занимающих одно из ведущих мест в инфекционной патологии человека. Эти болезни характеризуются тяжелым клиническим течением, поражают преимущественно печень с развитием общетоксического, диспептического и печёночного синдромов. Парентеральные вирусные гепатиты являются частой причиной хронического гепатита, цирроза и первичного рака печени. Наиболее часто встречаются гепатиты, вызванные вирусами В и С.
 Вирус гепатита В чрезвычайно устойчив во внешней среде. В цельной крови и её препаратах сохраняется годами. Антиген вируса обнаруживают на постельных принадлежностях, медицинских и стоматологических инструментах, иглах, загрязнённых кровью (в течение нескольких месяцев при комнатной температуре).
Вирус гепатита В чрезвычайно устойчив во внешней среде. В цельной крови и её препаратах сохраняется годами. Антиген вируса обнаруживают на постельных принадлежностях, медицинских и стоматологических инструментах, иглах, загрязнённых кровью (в течение нескольких месяцев при комнатной температуре).
Источником инфекции являются больные острыми и хроническими формами заболевания, а так же так называемые «здоровые» носители. Заразность источника инфекции определяется активностью патологического процесса в печени, концентрацией вируса в крови.
Выделение вируса с различными биологическими секретами (кровь, слюна, моча, желчь, слезы, грудное молоко, сперма и др.) определяет множественность путей передачи инфекции. Однако только кровь, сперма и, возможно, слюна представляют реальную эпидемиологическую опасность, так как в других жидкостях концентрация вируса очень мала. Инфицирование может произойти естественным и искусственным путём.
 Из естественных механизмов передачи реализуются половой путь. Также передача вируса может происходить через загрязнённые предметы обихода (бритвы, зубные щётки, полотенца, мочалки) при проникновении возбудителя в организм через микротравмы на коже и слизистых оболочках. Заражение парентеральным гепатитом возможно в результате нанесения татуировок, прокола ушей, проведении маникюра и педикюра, косметических процедурах травмирующего характера. Главную опасность представляют носители и больные хроническими формами в условиях тесного внутрисемейного контакта.
Из естественных механизмов передачи реализуются половой путь. Также передача вируса может происходить через загрязнённые предметы обихода (бритвы, зубные щётки, полотенца, мочалки) при проникновении возбудителя в организм через микротравмы на коже и слизистых оболочках. Заражение парентеральным гепатитом возможно в результате нанесения татуировок, прокола ушей, проведении маникюра и педикюра, косметических процедурах травмирующего характера. Главную опасность представляют носители и больные хроническими формами в условиях тесного внутрисемейного контакта.
Человек может быть инфицирован при проведении лечебно-диагностических процедур, сопровождающихся нарушением целостности кожных покровов и слизистых оболочек (инъекции, стоматологические и косметолологические процедуры), если есть нарушения в обработке многоразового инструментария и не соблюдаются профилактические и противоэпидемические мероприятия при проведении этих процедур.
Заболевание может передаваться при переливаниях крови и кровезаменителей, при пересадке органов и тканей. Этот путь реализуется крайне редко, так как все доноры в обязательном порядке проходят обследование на гепатиты.
Очень часто встречаются случаи заражения при парентеральном введении наркотических и психотропных средств.
Возможна вертикальная передача возбудителя от матери ребёнку.
 Профилактика парентеральных гепатитов достигается применением одноразовых или стерильных инструментов при манипуляциях, связанных с повреждением кожных покровов и слизистых, при проведении косметических процедур, маникюра, педикюра, нанесении татуировки.
Профилактика парентеральных гепатитов достигается применением одноразовых или стерильных инструментов при манипуляциях, связанных с повреждением кожных покровов и слизистых, при проведении косметических процедур, маникюра, педикюра, нанесении татуировки.
Прерывание путей передачи вируса гепатита В и С обеспечивается санитарно-гигиеническими мерами: индивидуализация всех предметов личной гигиены и раздельное их хранение (бритвенные приборы, зубные щетки, мочалки, расчески и др.), выполнение правил личной гигиены, предупреждение микротравм в быту и на производстве, отказ от употребления любых наркотических средств.
Профилактика полового пути передачи инфекции предусматривает необходимость избегать случайных половых связей и использовать механические контрацептивные средства.
Самым эффективным методом предупреждения заражения вирусным гепатитом В является вакцинация. В Республике Беларусь вакцинация против вирусного гепатита В у детей и у медицинских работников из группы риска, контактных лиц из домашних очагов введена в национальный календарь профилактических прививок. Полный курс вакцинации состоит из 3-х прививок.
 Привиться против вирусного гепатита В можно в лечебном учреждении по месту жительства или работы. Проведённая в сроки трёхкратная вакцинация даёт надёжную защиту от заражения вирусным гепатитом В.
Привиться против вирусного гепатита В можно в лечебном учреждении по месту жительства или работы. Проведённая в сроки трёхкратная вакцинация даёт надёжную защиту от заражения вирусным гепатитом В.
Против вирусного гепатита С и других форм парентеральных гепатитов вакцины не разработаны. В целях предупреждения этих инфекций необходимо соблюдать общие рекомендации по профилактике. Своевременно проведенное лабораторное обследование на маркеры гепатитов – первый шаг к выздоровлению, так как гепатит С может быть полностью излечим.
Автор врач-эпидемиолог ГУ «Центр гигиены и эпидемиологии Ленинского района г. Минска»
Качалко Л.В.
Полиомиелит
Острая инфекционная болезнь, вызываемая одноименным вирусом, характеризующаяся поражением центральной нервной системы, прежде всего — клеток передних рогов спинного мозга, отвечающих за двигательную активность, оболочек головного и спинного мозга. Наблюдается чаще у детей и приводит к развитию паралича.
Содержание
- Полиомиелит
- Что такое полиомиелит
- Вирус полиомиелита – возбудитель болезни
- Пути заражения полиомиелитом
- Классификация полиомиелита
- Профилактика полиомиелита
- Мероприятия в очаге инфекции
- Полиомиелит у детей
- Диагностика полиомиелита у детей
- Лечение полиомиелита у детей
- Осложнения полиомиелита у детей
- Полиомиелит у взрослых
- Особенности полиомиелита у взрослых
- Последствия полиомиелита у взрослых
- Вакцинация от полиомиелита
- В каком возрасте проводится вакцинация от полиомиелита детям?
- Когда проводится ревакцинация от полиомиелита?
- Какие бывают вакцины от полиомиелита?
- Живая вакцина от полиомиелита (капли)
- Инактивированная вакцина от полиомиелита
- Можно ли делать прививку от полиомиелита с другими прививками?
- Можно ли непривитого от полиомиелита ребенка водить в детский сад?
- Реакция на прививку от полиомиелита
- Температура после прививки от полиомиелита
- Другие возможные нормальные реакции на прививку
- Осложнения прививки от полиомиелита
Полиомиелит
К одной из детских инфекций, которая очень опасна и оставляет после себя тяжелые осложнения, относится полиомиелит. Страдают ей преимущественно дошкольники, но могут болеть и старшие дети, а также взрослые. От полиомиелита можно защитить себя и своих детей, сделав прививки от этой болезни, что начинается еще на первом году жизни. Как протекает полиомиелит у детей? Так ли нужна прививка от полиомиелита? Существует ли другая профилактика полиомиелита? Какие последствия и осложнения полиомиелита бывают?
Что такое полиомиелит
Полиомиелит – инфекция вирусной природы, в воспалительный процесс при которой вовлекается ткань нервной системы. Нервная система поражается по типу вялых параличей. Помимо неврологических признаков отмечаются симптомы интоксикации. В подавляющем большинстве случаев полиомиелит регистрируется у детей.
Вирус полиомиелита – возбудитель болезни

.jpg) Вирус полиомиелита является виновником этой серьезной болезни. Называется он «полиовирус». Выделяют три типа возбудителя (полиовируса). Вирус полиомиелита относится к подгруппе энтеровирусов. Он содержит рибонуклеиновую кислоту (РНК). Вирус полиомиелита неустойчив, если его нагревать или обрабатывать дезинфицирующими средствами. Кроме того, на него не действуют антибиотики.
Вирус полиомиелита является виновником этой серьезной болезни. Называется он «полиовирус». Выделяют три типа возбудителя (полиовируса). Вирус полиомиелита относится к подгруппе энтеровирусов. Он содержит рибонуклеиновую кислоту (РНК). Вирус полиомиелита неустойчив, если его нагревать или обрабатывать дезинфицирующими средствами. Кроме того, на него не действуют антибиотики.
Пути заражения полиомиелитом
Заразиться вирусом полиомиелита можно от заболевшего человека или вирусоносителя. В окружающую среду возбудитель попадает с фекалиями больного, продолжается этот процесс несколько недель. В слизи из носоглотки вирус определяется не больше двух недель. Первые пять дней больной считается особенно заразным для окружающих. Передается вирус двумя путями: фекально-оральным и воздушно-капельным, причем первый путь является ведущим.
Первичное размножение вируса происходит в пищеварительном тракте, а именно на его слизистой оболочке. Кроме того, вирус размножается в слизистой оболочке носоглотки. Далее с током крови возбудитель разносится по организму. Если он преодолеет барьер с центральной нервной системой, то возникнет паралитическая или менингеальная форма болезни.
Классификация полиомиелита
Как и большинство инфекционных болезней, полиомиелит имеет свою классификацию. Инфекционный процесс может быть разной степени тяжести (от легкой до тяжелой), протекать в типичной и атипичной формах. Тяжесть болезни ставится на основании выраженности симптомов интоксикации, а также характера двигательных нарушений.
Иногда болезнь протекает гладко, но в ряде случаев присоединяются осложнения, наслаиваются другие инфекции.
Профилактика полиомиелита

.jpg) Вакцинация от полиомиелита является самым лучшим способом профилактики болезни. Да, бывает так, что и привитый ребенок заболевает полиомиелитом, но в таком случае болезнь протекает легко, с небольшими симптомами интоксикации.
Вакцинация от полиомиелита является самым лучшим способом профилактики болезни. Да, бывает так, что и привитый ребенок заболевает полиомиелитом, но в таком случае болезнь протекает легко, с небольшими симптомами интоксикации.
Среди неврологических симптомов у них преобладает мышечный спазм. Легкие параличи мышц ног у привитых, заболевших полиомиелитом, тоже бывают, они проявляется прихрамыванием, мышечной слабостью. Однако данные симптомы быстро проходят, а более долго сохраняется гипотония мышц. Стойкие осложнения полиомиелита для привитых детей не характерны.
К неспецифическим методам профилактики относится соблюдение личной гигиены, мытье рук после посещения туалета и перед едой, ограничение контактов с заболевшим.
Мероприятия в очаге инфекции
Как только врач или фельдшер выявляет больного с полиомиелитом, он должен передать экстренное извещение в Центр гигиены и эпидемиологии. Сам заболевший изолируется на срок от 3 недель до 40 дней. После того, как больной госпитализируется, в очаге проводится дезинфекция.
Всем контактировавшим детям в возрасте до 7 лет проводится экстренная иммунизация. Можно ли делать прививку от болезни «полиомиелит» экстренно тем детям, которые были ранее уже привиты от данной инфекции? Ее делать нужно обязательно, однократно. Это не зависит от того, как был привит ребенок ранее. Однако от момента последней вакцинации должно пройти не менее 6 недель.
Если же экстренная вакцинация окажется первой от полиомиелита, то последующие прививки проводятся с необходимыми интервалами.
Полиомиелит у детей

.jpg) Полиомиелит у детей протекает в различных формах. Не всегда удается поставить диагноз, так как признаки могут быть неспецифические. Родители могут и не узнать о том, что ребенок перенес полиомиелит. Однако встречаются очень тяжелые формы болезни, с классическими неврологическими симптомами, по которым опытный врач обязательно заподозрит заражение вирусом полиомиелита.
Полиомиелит у детей протекает в различных формах. Не всегда удается поставить диагноз, так как признаки могут быть неспецифические. Родители могут и не узнать о том, что ребенок перенес полиомиелит. Однако встречаются очень тяжелые формы болезни, с классическими неврологическими симптомами, по которым опытный врач обязательно заподозрит заражение вирусом полиомиелита.
Скрытый (инкубационный) период инфекции длится от 5 дней до 5 недель. В среднем он продолжается около двух недель. При болезни «полиомиелит» симптомы зависят от формы инфекции, которых выделяется несколько.
- Инаппарантная форма инфекции
Другими словами, эту форму инфекции можно назвать здоровым вирусоносительством. Поставить такой диагноз можно только лабораторно. Такая форма болезни имеет скорее научный интерес, так как сам носитель вируса ни на что не жалуется и для окружающих он ничем не опасен. Вирус так и остается в кишечнике и не выходит за его пределы.
- Абортивная форма болезни
Заподозрить при этой форме полиомиелит очень сложно, так как типичных симптомов болезни нет, вся инфекция скрывается под маской острого респираторного заболевания (ОРЗ). У ребенка появляются небольшое повышение температуры, слабость, снижение аппетита, кашель, насморк, дискомфорт в горле, расстройства кишечника. Никаких неврологических симптомов полиомиелита не наблюдается. Ребенок постепенно сам выздоравливает, ему требуется лишь несложное симптоматическое лечение.
- Непаралитический полиомиелит (менингеальная форма)
Болезнь протекает в виде серозного менингита. Характерно острое начало болезни, при котором ребенку очень быстро становится плохо. Его беспокоят головные боли, высокая температура, частая рвота. При осмотре врач или фельдшер фиксируют у больного положительные менингеальные симптомы, являющиеся одним из критериев того, что у ребенка воспалились оболочки головного мозга.
При данной форме болезни «полиомиелит» симптомы яркие, есть признаки вовлечения в процесс нервной системы. Беспокоит болезненность по ходу нервных стволов. Больному ребенку тяжело, он отказывается от еды, почти все время лежит, спит, часто плачет. Могут отмечаться подергивания мышц. Это характерно для первых дней болезни. Могут быть некоторые глазные симптомы. Параличей при этой форме полиомиелита у детей не встречается. Ребенок полностью выздоравливает.
- Паралитический полиомиелит
Симптомы полиомиелита при данной форме болезни еще более яркие, они меняются в разных периодах болезни. Всего принято выделять четыре периода паралитического полиомиелита.
Препаралитический период болезни продолжается от одного до шести дней. Начинается болезнь с ярко выраженных симптомов интоксикации и высокой температуры. Иногда появляются признаки расстройства пищеварительного тракта в виде запора или поноса. У ряда заболевших малышей присутствуют катаральные симптомы (боль в горле, насморк, кашель).
Спустя пару дней у ребенка появляются неврологические симптомы: отмечаются боли в спине, руках, ногах, увеличивается чувствительность к разным раздражителям, становится положительными симптомы раздражения мозговых оболочек. Из-за столь неприятных ощущений заболевший старается лежать неподвижно.
Паралитический период продолжается от пары часов до двух недель. Его признаки варьируют от конкретного места поражения нервной системы.
При поражении нейронов, находящихся в передних рогах спинного мозга, которые отвечают за движение, развивается инфекция в спинальной форме. В течение недели от начала болезни возникают у ребенка параличи . Появляются они внезапно и развиваются очень быстро. По своему характеру параличи вялые, присутствует атрофия мышц. Чувствительность не изменяется. Характерно то, что больше страдают проксимальные отделы конечностей (плечо, бедро).
При полиомиелите у детей страдают не только конечности. Нередко вовлекаются в процесс межреберные мышцы и диафрагма. В таком случае присоединяются признаки недостаточности органов дыхания.
Встречается еще одна форма болезни – бульбарная. У ребенка очень выражен интоксикационный синдром, беспокоит головная боль, рвота. Очень быстро появляются неврологические нарушения: ребенок не может нормально глотать, поперхивается, негустая пища попадает в нос, изменяется оттенок голоса (сиплый, хриплый). Так как малыш не может нормально проглотить пищу и слюну, у него появляется клокочущее дыхание. В ряде случаев болезнь заходит так далеко, что повреждаются сосудодвигательный и дыхательный центры, наступает паралич диафрагмы, отчего может наступить смерть малыша.
Третья форма течения инфекции называется понтинной. В этом случае повреждается мост в головном мозге и ядра черепно-мозговых нервов, которые как раз там и располагаются. При повреждении лицевого нерва отмечается паралич мимических мышц, что проявляется асимметрией лица, разным размером глазных щелей и другими признаками.
Восстановительный период полиомиелита у детей длится долго, от одного до трех лет. Болезнь еще долго дает о себе знать, а именно: мышечный тонус долго остается сниженным, рефлексы с конечностей не вызываются, мышцы остаются атрофированными. Функции мышц восстанавливаются постепенно и неравномерно. Из-за этого последствиями полиомиелита являются различные деформации конечностей, тугоподвижность (контрактуры), отставание в росте пораженной конечности, хромота.
В периоде остаточных явлений болезни «полиомиелит» видны последствия, которые остаются с человеком на всю жизнь. Такими последствиями являются стойкие вялые параличи, деформации конечностей, укорочение рук или ног, атрофия мышц конечностей.
Диагностика полиомиелита у детей

.jpg) Диагностика полиомиелита у детей основывается на данных анамнеза, осмотра больного и изучения его жалоб, а также на результатах дополнительных исследований.
Диагностика полиомиелита у детей основывается на данных анамнеза, осмотра больного и изучения его жалоб, а также на результатах дополнительных исследований.
Неспецифические методы диагностики полиомиелита следующие:
- Общий анализ крови
В данном анализе патологических изменений может не быть или отмечается умеренное повышение лейкоцитов за счет нейтрофилов.
- Люмбальная пункция и исследование ликвора
Одним из дополнительных методов диагностики служит изучение спинномозговой жидкости, полученной путем люмбальной пункции. Патологические изменения ликвора бывают при непаралитическом и паралитическом полиомиелите.
Спинномозговая жидкость вытекает под более высоким давлением, умеренно увеличивается цитоз (число клеток) за счет лимфоцитов, глюкоза не повышается. Белок в ликворе может увеличиваться при паралитической форме полиомиелита.
- Электромиография
Этот инструментальный метод исследования позволяет выявить поражение, локализующееся в передних рогах спинного мозга уже в первые сутки после появления первых симптомов.
- Ядерная магнитно-резонансная томография спинного мозга
Данное исследование информативно по истечении острого периода болезни, когда больной начинает восстанавливаться. На нем можно выявить атрофию спинного мозга, что зависит от уровня поражения.
Специфические методы диагностики полиомиелита направлены на выявление самого возбудителя или антител к нему. К ним относятся следующие методы:
- Вирусологическое исследование
Для этого исследования у больного забирают фекалии и ликвор. Причем требуется двукратное исследование фекалий у больного, поступившего в стационар. Материал на анализ забирают два дня подряд.
- Экспресс-диагностика
Для быстрой диагностики инфекции используют иммуно-флюоресцентный анализ (ИФА), с помощью которого можно определить сам вирус в испражнениях больного или его ликворе.
- Серологическое исследование
С помощью этого исследования полиомиелита выявляют антитела к вирусу полиомиелита. На анализ забирается кровь и ликвор. Исследование проводится неоднократно, так как надо определить динамику нарастания антител и определить типоспецифические антитела.
Лечение полиомиелита у детей

.jpg) В том случае, когда у ребенка подозревается полиомиелит, он госпитализируется в инфекционное отделение. Его необходимо поместить в отдельный бокс.
В том случае, когда у ребенка подозревается полиомиелит, он госпитализируется в инфекционное отделение. Его необходимо поместить в отдельный бокс.
- Очень важно соблюдать строгий постельный режим. Ребенку необходим покой.
- В остром периоде эффективны тепловые процедуры на пораженные конечности. К ним относятся горячее укутывание, аппликации с парафином и озокеритом.
- Чтобы снять сильные болевые ощущения и облегчить симптомы интоксикации оправдано применение анальгетиков и жаропонижающих средств.
- В качестве терапии, направленной на возбудителя болезни, назначаются рекомбинантные интерфероны (чаще в таблетках или в свечах).
- Иногда назначаются мочегонные препараты, чтобы снять внутричерепное давление.
- С третьей недели болезни применяют препараты, которые улучшают нервно-мышечную проводимость (прозерин, галантамин).
- В восстановительном периоде очень важно проводить лечебную гимнастику и массаж. Также хороший эффект отмечается после санаторно-курортного лечения.
Осложнения полиомиелита у детей
Тревожная реакция на диагноз «полиомиелит» вполне обоснована, потому что родители, как правило, наслышаны о тяжелых последствиях болезни. Без последствия протекает абортивная и менингеальная формы заболевания.
При болезни полиомиелит» последствия и осложнения остаются после спинальной формы инфекции. Некоторые нарушения проходят с течением времени. Другие же остаются надолго или на всю жизнь. Самые тяжелые осложнения возникают из-за глубоких повреждений. Ребенок может остаться хромым или иметь стойкий парез или паралич лицевого нерва, а также других черепно-мозговых нервов.
Может случиться летальный исход у заболевшего при вовлечении в процесс жизненно-важных центров головного мозга. Нередко развивается аспирационная пневмония на фоне тяжелых дыхательных нарушений. Также отмечены такие осложнения как деструктивные процессы в легких, ателектазы.
Полиомиелит у взрослых

.jpg) Полиомиелит у взрослых встречается очень редко, так как большинство людей все же прививаются от этой тяжелой инфекции еще во младенчестве. Профилактика полиомиелита в некоторых странах проводится столь эффективно, что в них уже много лет не регистрируется ни одного случая болезни.
Полиомиелит у взрослых встречается очень редко, так как большинство людей все же прививаются от этой тяжелой инфекции еще во младенчестве. Профилактика полиомиелита в некоторых странах проводится столь эффективно, что в них уже много лет не регистрируется ни одного случая болезни.
Тем людям, которым противопоказано введение живых вакцин, профилактика полиомиелита проводится инактивированными вакцинами. Однако в ряде случаев эта инфекция у взрослых все-таки встречается.
Особенности полиомиелита у взрослых
Как правило, заражение полиовирусом бывает у тех взрослых, которые страдают тяжелыми иммунодефицитными состояниями, например ВИЧ-инфекцией (вирус иммунодефицита человека).Заражается ослабленный взрослый обычно от больного ребенка или же от малыша, который был недавно привит живой вакциной от полиомиелита.
Протекает болезнь с такими же симптомами, как и у детей. Иногда инфекция не распознается, так как протекает под маской ОРЗ. В других случаях происходит повреждение нервной системы, развиваются параличи и парезы конечностей, черепно-мозговых нервов, диафрагмы. Диагностика и лечение заболевания у взрослых аналогичны таковым у детей.
Последствия полиомиелита у взрослых
В большинстве случаев полиомиелит у взрослых протекает без тяжелых последствий, нарушенные функции постепенно восстанавливаются. Стойкие неврологические нарушения остаются нечасто. Летальные исходы у взрослых тоже встречаются, но все же при своевременной диагностике и лечении – это редкость.
Вакцинация от полиомиелита
По прививочному календарю по правилам вакцинация от полиомиелита начинается еще в первом полугодии жизни малыша. Прививки от полиомиелита детям являются самым лучшим способом профилактики этой страшной болезни.
В каком возрасте проводится вакцинация от полиомиелита детям?

 Прививка от полиомиелита детям проводится по календарю на первом году жизни. Следуя календарю, прививка от полиомиелита делается сначала в 3 месяца, затем еще два раза с интервалом в 6 недель. Иногда график иммунизации нарушается. Но в любом случае важно соблюдать временной интервал между введениями вакцин, он должен быть не менее 6 недель (между первыми тремя).
Прививка от полиомиелита детям проводится по календарю на первом году жизни. Следуя календарю, прививка от полиомиелита делается сначала в 3 месяца, затем еще два раза с интервалом в 6 недель. Иногда график иммунизации нарушается. Но в любом случае важно соблюдать временной интервал между введениями вакцин, он должен быть не менее 6 недель (между первыми тремя).
Многие родители опасаются нарушать график вакцинации и задают вопрос: «Можно ли делать прививку от болезни «полиомиелит», если у ребенка есть небольшие катаральные явления (несильный кашель, насморк)?» Нет, ребенка можно прививать не раньше 2-4 недель после выздоровления. Особенно это правило строго в случае введения ребенку живой вакцины. То, что вакцинация проводится не с помощью инъекций, а каплями, не уменьшает возможность возникновения побочных реакций и осложнений. Хотя некоторые родители ошибочно считают капли «легким» способом вакцинации.
Когда проводится ревакцинация от полиомиелита?
Ревакцинация от полиомиелита делается трижды. Два раза делается ревакцинация от полиомиелита малышам второго года жизни (в полтора года и в 20 месяцев), и заключительный раз – в 14 лет. Ревакцинация от полиомиелита осуществляется живыми вакцинами, если у ребенка нет к этому противопоказаний.
Какие бывают вакцины от полиомиелита?
Вакцины от полиомиелита бывают живые и инактивированные (убитые). В разных государствах существуют различные схемы вакцинации от полиомиелита в плане выбора живой или инактивированной вакцины. В недолгое время применяли только живую вакцину от полиомиелита. В настоящее время в нашей стране принята комбинированная схема вакцинации малышей от полиомиелита. То есть, прививка от полиомиелита детям делается как инактивированной, так и живой вакциной.
Живая вакцина от полиомиелита (капли)

.jpg) Если ребенка вакцинируют от инфекции «полиомиелит», прививка какими именно живыми вакцинами может быть сделана?
Если ребенка вакцинируют от инфекции «полиомиелит», прививка какими именно живыми вакцинами может быть сделана?
ОПВ – вакцина, название которой расшифровывается как «вакцина полиомиелитная пероральная». Пероральная – значит дается ребенку через рот. Кстати, это единственная прививка, которая делается детям именно таким образом. Эта вакцина производится в нашей стране.
Импортная живая вакцина от полиомиелита, которую тоже применяют в нашей стране, называется «Полио Сэбин Веро». Применяется она точно также, как и «ОПВ».
Что такое капли от полиомиелита? Капли от полиомиелита – это разговорное название живой полиомиелитной вакцины.
При вакцинации от полиомиелита капли даются ребенку следующим образом: за один час до приема пищи медсестра закапывает в рот капли (четыре капли при использовании «ОПВ» и 2 капли при применении «Полио Сэбин Веро»). Сделать это можно с помощью пипетки, специальной капельницы или шприца. Пить любую жидкость после введения капель нельзя. В течение часа после прививки малыш не кормится.
Если при проведении вакцинации от полиомиелита каплями малыш срыгнул или его вырвало, то необходимо сразу дать ему вторую дозу вакцины от полиомиелита. При повторном срыгивании новая доза дается лишь при следующем визите на прививку.
Живая вакцина от полиомиелита делается однократно на первом году жизни (третья прививка). Затем живой вакциной проводятся все ревакцинации от полиомиелита. Часто родители выбирают импортные комбинированные вакцины сразу от нескольких болезней, в которых защита от полиовируса представлена в инактивированной форме. В таком случае ребенку делаются все три первые прививки инактивированной вакциной, а живая вводится только при ревакцинации. Это не является нарушением правил вакцинации детей.
Проведенные исследования доказывают, что даже однократная вакцинация живой вакциной формирует иммунитет от заражения полиовирусом более, чем у 90% привитых. Но повторная вакцинация оправдана, так как полиомиелит вызывается тремя разными вирусами, и единственная прививка не всегда спасает сразу от трех вирусов.
Инактивированная вакцина от полиомиелита
В нашей стране в настоящее время принято делать две первые прививки от полиомиелита инактивированными вакцинами, далее применяется живая вакцина. Еще недавно была схема, когда инактивированными вакцинами делали все три прививки на первом году жизни. Стоит отметить, что до сих пор многие родители придерживаются такой старой схемы вакцинации для своих детей.
У некоторых детей есть противопоказания для вакцинации живыми вакцинами. Этим детей от такой болезни как «полиомиелит», прививка делается только убитыми вакцинами.
Первичный курс иммунизации инактивированной вакциной дает хорошую защиту от заражения полиовирусом более, чем у 96% привитых лиц. В ряде стран, в которых уже много лет не регистрируется случаев полиомиелита, прививки делаются только инактивированными вакцинами.
Есть моновакцины для профилактики полиомиелита, то есть они защищают только от этой болезни. А есть и комбинированные препараты. Примером моновакцины является препарат «Имовакс Полио».
Можно ли делать прививку от полиомиелита с другими прививками?

.jpg) Современные родители нередко бояться сочетать введение нескольких вакцин в один день. Можно ли делать прививку от полиомиелита детям в один день с другими прививками?
Современные родители нередко бояться сочетать введение нескольких вакцин в один день. Можно ли делать прививку от полиомиелита детям в один день с другими прививками?
В случае, если ребенок прививается по календарю и у него нет индивидуального графика вакцинации, то в один день ему делают прививки от следующих болезней: коклюш, столбняк, дифтерия и полиомиелит.
В ряде случаев делают ребенку или же сразу 2-3 прививки, или же просто делается комбинированная вакцина. Например, есть вакцины под названием «Тетракок», «Инфанрикс ИПВ», содержащие в себе компоненты против защиты от следующих инфекций: коклюш, столбняк, дифтерия, полиомиелит.
Недавно в графике появилась прививка от гемофильной инфекции, она делается тоже в этот же день. Разработаны вакцины, которые содержат защиту от всех этих болезней: коклюш, столбняк, дифтерия, полиомиелит и гемофильная инфекция. Примером такой вакцины является препарат «Пентаксим».
На первом году жизни малыша трехкратно прививают от гепатита В. Если следовать календарю, то третья прививка от гепатита В (в 6 месяцев) совпадает с последней прививкой против таких болезней, как столбняк, коклюш, дифтерия и полиомиелит.
При нарушенном графике иммунизации, прививка от гепатита В может совпасть и с другими введениями вакцин от вышеперечисленных болезней, то есть, не только в возрасте полугода.
Есть возможность использовать моновакцину от гепатита В, делая при этом дополнительный укол ребенку. Возможен другой, более щадящий способ вакцинации. Для этого используют вакцины, которые защищают от нескольких болезней, а также от гепатита В.
Вакцина «Инфанрикс Пента» защищает ребенка от следующих инфекций: коклюш, дифтерия, столбняк, гепатит В и полиомиелит. Вакцина «Инфанрикс Гекса» обеспечивает защиту от шести болезней: коклюш, дифтерия, столбняк, гемофильная инфекция, гепатит В и полиомиелит.
Вакцина «Гексавак» содержит в себе иммунные компоненты против следующих заболеваний: коклюш, столбняк, дифтерия, гемофильная инфекция, гепатит В и полиомиелит.
Иногда от гепатита В начинают или продолжают прививать на втором году жизни по разным причинам. Часть иммунизаций может совпасть с вакцинациями от полиомиелита. Поэтому вполне реальное следующее сочетание вакцин от гепатита В и полиомиелита: моновакцина от гепатита + ОПВ, а также другие комбинации.
Можно ли делать прививку от полиомиелита живой вакциной в сочетании с другими вакцинами, которые не были перечислены выше? Да, живая полиомиелитная вакцина нормально сочетается с другими вакцинами, кроме БЦЖ.
Можно ли непривитого от полиомиелита ребенка водить в детский сад?
Не все родители делают прививки своим детям. Кто-то не делает прививки из-за наличия к ним противопоказаний. Некоторые же необоснованно отказываются от прививок, считая их вредными и опасными. У непривитых детей часто случаются сложности с посещением детских учреждений. Не взять их в детский сад нельзя, все-таки прививки – дело добровольное.
Однако, не привитый от полиомиелита ребенок будет отстранен временно от посещения детского учреждения, если в его коллективе окажется ребенок, которого недавно вакцинировали от этой болезни живой вакциной.
Реакция на прививку от полиомиелита

.jpg) На любые прививки у человека могут быть побочные реакции и осложнения. В случае, когда малышу проведена вакцинация от болезни «полиомиелит», прививка может дать осложнения и вызвать нормальные поствакцинальные реакции. Их важно различать между собой.
На любые прививки у человека могут быть побочные реакции и осложнения. В случае, когда малышу проведена вакцинация от болезни «полиомиелит», прививка может дать осложнения и вызвать нормальные поствакцинальные реакции. Их важно различать между собой.
Чтобы реакция на прививку от болезни «полиомиелит» не была очень выраженной, важно грамотно подходить к вопросу вакцинации и тщательно опрашивать и осматривать пациента. Важно выяснить, если ли у него аллергия на те вещества, которые входят в состав вакцин, а также посмотреть, не болеет ли он в настоящий момент острыми заболеваниями.
Температура после прививки от полиомиелита
Может ли повышаться температура после прививки от полиомиелита? Повышение температуры после прививки от полиомиелита живой вакциной не характерно.
При применении инактивированной вакцины от полиомиелита повышение температуры после прививки встречается относительно часто. Отмечается это, как правило, в первые двое суток после введения препарата.
Чаще всего отмечается лихорадка при введении комбинированных вакцин, но в них содержатся компоненты и против других инфекций. В частности, коклюшный компонент является одним из самых реактогенных, поэтому выраженность реакций может быть связана именно с ним.
Иногда повышается температура после прививки от полиомиелита, но она не связана с вакцинацией, а является лишь сигналом того, что ребенок заразился какой-либо другой сопутствующей инфекцией, иными словами, заболел.
Другие возможные нормальные реакции на прививку
Какие нормальные реакции на прививку от полиомиелита встречаются, помимо повышения температуры? Реакция на введение живой полиомиелитной вакцины у малышей и детей старшего возраста практически отсутствует.
При введении ребенку комбинированной вакцины или инактивированной моновакцины от полиомиелита, реакция организма бывает различной. Нормальной реакцией может быть легкая интоксикация (головная боль, снижение аппетита, нарушение сна), небольшое уплотнение в месте введения препарата и покраснение (не больше 8 см в диаметре), а также небольшая болезненность.
Осложнения прививки от полиомиелита

.jpg) В том случае, когда ребенку сделана вакцинация от болезни «полиомиелит», может ли прививка дать осложнения?
В том случае, когда ребенку сделана вакцинация от болезни «полиомиелит», может ли прививка дать осложнения?
Какие осложнения на прививку от полиомиелита встречаются?
Возможно развитие местных осложнений на вакцинацию: гнойный воспалительный процесс в месте введения препарата, гнойное воспаление лимфатических узлов, уплотнение и краснота больше 8 см в диаметре.
Аллергические реакции на прививку от полиомиелита являются ее осложнениями. Проявляются они различными отеками, высыпаниями. Тяжелой реакцией является развитие анафилактического шока на введение препарата. Аллергические осложнения встречаются в первые сутки после иммунизации. Обычно аллергия бывает на вспомогательные вещества вакцины, которыми может быть куриный белок, стрептомицин, неомицин и другие.
Очень серьезным осложнением на прививку от полиомиелита является развитие вакциноассоциированного полиомиелита. Встречается такое осложнение у одного из 1,5-2 миллионов привитых детей. Также могут заболевать не привитые от полиомиелита дети, если они были в контакте с ребенком, которого привили живой вакциной от этой болезни. Этих детей называют контактными с детьми, привитыми живой полиомиелитной вакциной.
Вакциноассоциированный полиомиелит – это осложнение неврологического характера, которое проявляется развитием у малыша острых вялых параличей. При этом у него сохраняется чувствительность. После перенесенной болезни у ребенка остается пожизненный иммунитет.
Начинается развитие этого осложнения с 4 по 30 день после прививки у того ребенка, которого вакцинировали, и до 60 дня после прививки может заболеть не привитый от полиомиелита ребенок (то есть, контактный). Поэтому не привитые от полиомиелита дети не должны контактировать с теми детьми, которых вакцинировали от данной инфекции, в течение 8-9 недель.
Ротавирусная инфекция
Ротавирусная инфекция - инфекционное заболевание, вызываемое ротавирусами. По литературным данным ротавирусы относятся к наиболее значимым возбудителям острых кишечных инфекций (ОКИ). Ротавирусной инфекцией (РВИ) болеют до 80-90% детей в возрасте до 2-х лет.
Для эпидемического процесса характерна выраженная сезонность, которая приходится на холодное время года с высокой влажностью. Многолетние наблюдения показали, подъем заболеваемости РВИ часто возникают во время или перед эпидемией гриппа, за что РВИ получила неофициальное название — «кишечный грипп».
В мире ежегодно регистрируется до 25 млн. случаев РВИ. В нашей стране удельный вес острых кишечных инфекций вирусной этиологии составляет 50% от всей заболеваемости ОКИ. Среди населения Мозырского района в 2012г. зарегистрировано 10 случаев РВИ, из них все дети в возрасте до 7 лет.
Основной механизм передачи ротавирусов — фекально-оральный. Заразиться РВИ можно самыми разными путями (пищевым, водным, контактно-бытовым). Наиболее часто инфицирование происходит во время бытовых контактов. Из пищевых продуктов факторами передачи инфекции могут быть овощи и фрукты, молочные и другие пищевые продукты, контаминированные вирусами при неправильном хранении и переработке. Ротавирусы прекрасно себя чувствуют при низких температурах и могут существовать так несколько дней. Болезнь считается детской, потому что организм взрослых людей более защищен от ротавирусов. К пятилетнему возрасту практически все дети в мире переносят РВИ.
Инкубационный период составляет от 1 до 5 суток, чаще 1-2 дня.
Для заболевания свойственно острое начало, характеризующееся появлением диареи, рвоты, повышения температуры. У большинства больных в начальном периоде болезни одновременно выявляются признаки поражения респираторного тракта, появляется насморк, покраснение в горле, боль при глотании. Иногда заболевание протекает и вовсе без выраженных симптомов. Обычно если в семье или коллективе есть заболевший, то в течение 3-5 суток поочередно начинают заболевать и остальные.
Чтобы предохранить себя и своих близких от заболевания РВИ рекомендуется:
- соблюдать правила личной гигиены, мыть руки с мылом после возвращения домой с улицы, перед едой и после посещения туалета;
- для питья использовать кипяченую, бутилированную или воду гарантированного качества;
- овощи, фрукты, ягоды тщательно мыть перед употреблением под проточной водопроводной водой, а для маленьких детей ополоснуть кипяченой водой;
- при транспортировке и хранении продуктов использовать чистую упаковку (полиэтилен, контейнеры для пищевых продуктов и т.п.);
Помните, что любое заболевание легче предупредить, чем лечить.
При возникновении в семье больного с симптомами ОКИ необходимо изолировать его от остальных членов семьи, выделить отдельную посуду, полотенце и вызвать врача.
Заболевание, как правило, заканчивается выздоровлением без развития осложнений. Стойкий иммунитет не вырабатывается, поэтому надо помнить, что заболеть РВИ можно несколько раз на протяжении жизни.
Подготовила: инструктор-валеолог УЗ «18 поликлиника»
Михалевич Раиса Алексеевна.
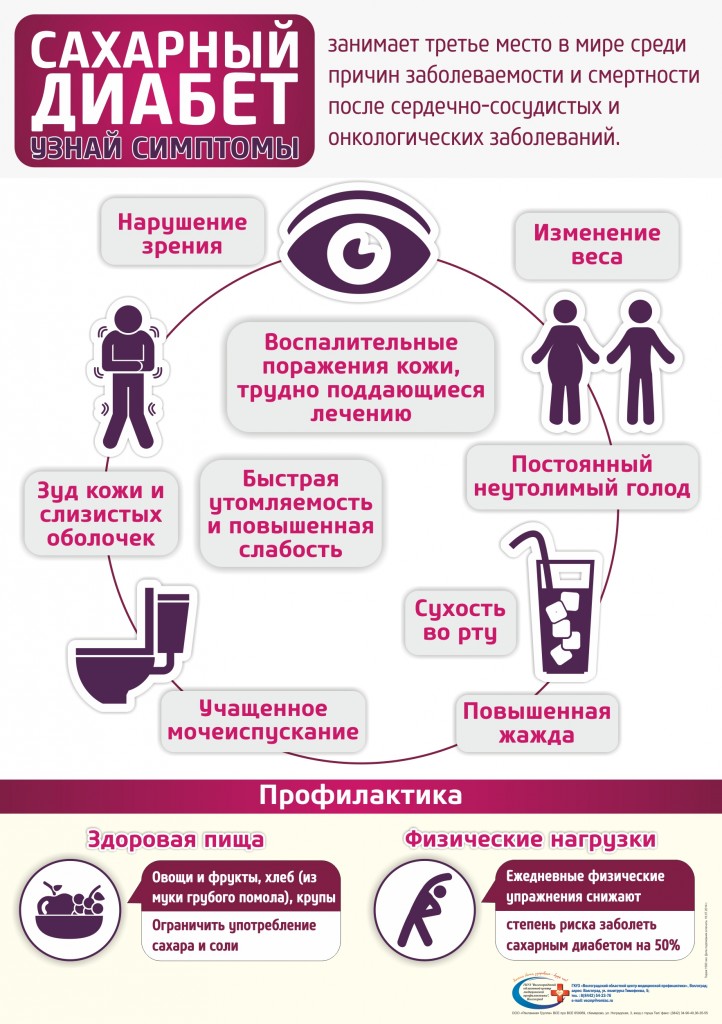
Сахарный диабет
Сахарный диабет является одним из самых распространенных заболеваний в мире. Это хроническое заболевание эндокринной системы, сопровождающееся повышением уровня глюкозы в крови. С этим диагнозом можно жить долго, если соблюдать рекомендации врача. Вредные привычки при СД недопустимы, отказаться от курения. Употребление алкоголя ограничить. Принимать регулярно лечение, назначенное врачом, соблюдать диету. Исключить из рациона конфеты, пирожные, варенье, сдобу, ограничить животные жиры. Употреблять хлеб грубого помола, больше овощей в сыром или отварном виде. Молочные продукты употреблять с меньшим процентом жира. Снизить массу тела, контролировать свое артериальное давление. Не реже одного раза в год проходить диспансеризацию.
Помните! Ваше здоровье в Ваших руках!
ФАКТОРЫ, ВЛИЯЮЩИЕ НА ЗАБОЛЕВАЕМОСТЬ САХАРНЫМ ДИАБЕТОМ
.jpg)
Столбняк
Столбняк - это острое инфекционное заболевание, вызываемое бактерией Clostridium tetani, характеризующееся поражением нервной системы и нередко представляющее опасность для жизни. Чаще всего столбняком заболевают в весенне-осенний период, когда во время сельскохозяйственных и строительных работ наиболее вероятны травмы кожных покровов и загрязнение раневых поверхностей землей.
.jpg) Возбудитель обитает в кишечнике человека и животных не причиняя им вреда, и с фекалиями попадает в землю.Споры столбняка очень устойчивы: выдерживает нагревание до 80 градусов в течение одного часа, в высушенном виде без доступа света сохраняется до 10 лет, а споры его при кипячении в течение 30-60 мин.погибают не в 100% случаев.Она может развиваться только в условиях отсутствия кислорода.
Возбудитель обитает в кишечнике человека и животных не причиняя им вреда, и с фекалиями попадает в землю.Споры столбняка очень устойчивы: выдерживает нагревание до 80 градусов в течение одного часа, в высушенном виде без доступа света сохраняется до 10 лет, а споры его при кипячении в течение 30-60 мин.погибают не в 100% случаев.Она может развиваться только в условиях отсутствия кислорода.
.jpg) Болезнь развивается при проникновении возбудителя в организм через повреждения кожных покровов и слизистых (раны, ожоги, отморожения). Особенно опасны мелкие травмы, получаемые при работе с землей на приусадебных участках. В группе риска находятся все возрастные группы, но особенно хотелось бы обратить внимание на контактирующих непосредственно с землей - это так называемых «дачников»! Все кто ухаживает за своим домашним огородом, кто разводит домашний скот, или птиц - все контактируют с землей, постоянно получают ранения, и ничего с этим не делают, даже не подозревая какой опасности они себя подвергают!
Болезнь развивается при проникновении возбудителя в организм через повреждения кожных покровов и слизистых (раны, ожоги, отморожения). Особенно опасны мелкие травмы, получаемые при работе с землей на приусадебных участках. В группе риска находятся все возрастные группы, но особенно хотелось бы обратить внимание на контактирующих непосредственно с землей - это так называемых «дачников»! Все кто ухаживает за своим домашним огородом, кто разводит домашний скот, или птиц - все контактируют с землей, постоянно получают ранения, и ничего с этим не делают, даже не подозревая какой опасности они себя подвергают!
.jpg) Инкубационный период болезни колеблется от 3 до 30 дней (в среднем 1-2 недели). Нередко к началу болезни у человека рана заживает и заболевший не помнит о месте и характере повреждения. Сначала появляется оглушительность, головные боли, потеря аппетита, беспокойство, незначительное повышение температуры, позже присоединяется судорожное сокращение жевательной и мимической мускулатуры.
Инкубационный период болезни колеблется от 3 до 30 дней (в среднем 1-2 недели). Нередко к началу болезни у человека рана заживает и заболевший не помнит о месте и характере повреждения. Сначала появляется оглушительность, головные боли, потеря аппетита, беспокойство, незначительное повышение температуры, позже присоединяется судорожное сокращение жевательной и мимической мускулатуры.
.jpg) Больной не может открыть рот, жевать, затруднено глотание. На лице появляется характерное выражение, называемое страдальческая или "сардоническая улыбка". Наблюдается потливость, тахикардия, нарушение мочеиспускания и дефекации при сохранении сознания. Затем судороги распространяются на всю мускулатуру. При поражении затылочных мышц и мускулатуры спины происходит выгибание туловища назад. Руки и ноги поражаются меньше, но возможны разгибательные судороги. Особенно опасны продолжительные судороги дыхательной мускулатуры, которые и приводят к смерти.
Больной не может открыть рот, жевать, затруднено глотание. На лице появляется характерное выражение, называемое страдальческая или "сардоническая улыбка". Наблюдается потливость, тахикардия, нарушение мочеиспускания и дефекации при сохранении сознания. Затем судороги распространяются на всю мускулатуру. При поражении затылочных мышц и мускулатуры спины происходит выгибание туловища назад. Руки и ноги поражаются меньше, но возможны разгибательные судороги. Особенно опасны продолжительные судороги дыхательной мускулатуры, которые и приводят к смерти.
Как предотвратить эту болезнь?
Исходя из вышеприведенных данных, становится ясным, что главной мерой предотвращения развития столбняка является профилактические своевременные прививки. Иммунизация является единственным, надежным способом профилактики столбняка. Своевременно сделанная прививка защищает от столбняка на 95-100%.
 Первичная вакцинация состоит из трех прививок. Первая прививка проводится детям с 2-месячного возраста, затем в 3 и 4 месяца. Ревакцинация проводится в 18 месяцев, в 6 и 16 лет, а взрослым ее проводят в 26 лет и каждые последующие 10 лет жизни от момента последней ревакцинации до достижения 66 лет.
Первичная вакцинация состоит из трех прививок. Первая прививка проводится детям с 2-месячного возраста, затем в 3 и 4 месяца. Ревакцинация проводится в 18 месяцев, в 6 и 16 лет, а взрослым ее проводят в 26 лет и каждые последующие 10 лет жизни от момента последней ревакцинации до достижения 66 лет.
На сегодняшний день в городе Минске все поликлиники обеспечены вакциной от столбняка. Поэтому, если вы не вакцинированы, или последняя вакцинация была проведена более 10 лет назад, или вы вообще не помните, когда вы вакцинировались, то немедленно обратитесь к участковому терапевту, который вам все объяснит и даст направление на вакцинацию.
Что делать, если все же Вы получили травму, царапину, порез?
.jpg) Немедленно промойте рану водой с мылом, перекисью водорода или другими антисептиками. Кожу вокруг раны обработайте настойкой йода или бриллиантового зеленого (зеленкой) и незамедлительно обратитесь в лечебное учреждение для получения квалифицированной медицинской помощи и решения вопроса экстренной иммунопрофилактики. Заболевание легче предупредить!
Немедленно промойте рану водой с мылом, перекисью водорода или другими антисептиками. Кожу вокруг раны обработайте настойкой йода или бриллиантового зеленого (зеленкой) и незамедлительно обратитесь в лечебное учреждение для получения квалифицированной медицинской помощи и решения вопроса экстренной иммунопрофилактики. Заболевание легче предупредить!
Помните! Раннее обращение в хирургический кабинет или приемное отделение в медицинскую организацию и проведение экстренной профилактики столбняка, а также своевременное проведение профилактических прививок спасут Вашу жизнь и жизнь Ваших близких.
Туберкулёз. Профилактика
Подготовила: инструктор-валеолог УЗ «18 поликлиника» Михалевич Раиса Алексеевна.
Туберкулез – опасное инфекционное заболевание. Основной источник инфекции – больные легочной формой туберкулеза, выделяющие в окружающую среду микобактерии туберкулеза. Наиболее распространенный путь передачи – воздушно-капельный: при кашле, чихании, смехе, разговоре. Кроме того, можно заразиться при пользовании полотенцем, постелью, посудой больного. Чаще болеют мужчины от 30 лет и старше. В силу ослабления защитных сил организма, туберкулезом может заболеть любой человек независимо от его социального и профессионально статуса.
Первыми симптомами заболевания туберкулезом являются: длительный кашель (сухой, либо с выделением мокроты) или покашливание в течение трех недель, боль в грудной клетке, потеря аппетита, похудание на 5-10 кг и более, общая слабость, разбитость, потливость (особенно по ночам), повышенная утомляемость, снижение работоспособности, периодическое или постоянное повышение температуры тела, появление румянца на лице и специфического блеска в глазах при повышении температуры. При появлении данных признаков заболевания более трех недель необходимо немедленно обратиться к участковому врачу в поликлинику по месту жительства. Основу профилактики туберкулеза среди населения составляют меры, направленные на соблюдение здорового образа жизни (отказ от курения, наркотиков, злоупотребления спиртными напитками, рациональное питание).
Единственным способом выявить болезнь на ранних этапах развития у взрослых является флюорографическое (или рентгенологическое) обследование органов грудной клетки.
Курение или здоровье?
Почему же люди начинают курить? Любопытство, в молодом возрасте – стремление подражать взрослым, среди девушек и женщин – мода, успокаивает нервы, чтобы согреться в холодное время года, снимает стресс, помогает похудеть, повышает трудоспособность. Список бед, виновником которых является табак, а также табачный дым – велик и с уверенностью можно, сказать, что это яд. Подтачивая организм исподволь, он способствует преждевременному одряхлению, прокладывает путь тяжелым болезням. Курение ускоряет процесс старения на 5-10 лет. Некурящие, которые пробыли в прокуренной комнате в течение часа, вдыхают столько табачного дыма, как при выкуривании 4 сигарет. Большой вред приносит докуривание окурков: в них содержится большое количество смол и канцерогенов; передаются различные инфекционные заболевания. Самые дешевые сигареты содержат больше никотина и смол.
Борьба с курением - это борьба за здоровье не только курящих, но и окружающих их людей, за здоровье всего общества.
Подготовила: инструктор-валеолог УЗ «18 поликлиника»
Михалевич Раиса Алексеевна.
Хронический Болевой Синдром
Как отмечают специалисты, примерно 40% всех обращений к врачу связано с жалобами на болевые синдромы. Причины появления неприятных ощущений разнообразны. У 70 % больных отмечается смешанный механизм возникновения боли. Хронический болевой синдром чаще всего возникает у онкологических больных.
Также причинами хронического болевого синдрома могут быть:
-
травмы, переломы, разрывы связок и пр.;
-
болезни опорно-двигательного аппарата;
-
боль в спине, межпозвонковая грыжа;
-
хронические патологии: сердечно-сосудистые, артрит, цирроз печени, туберкулез и др.;
-
системные заболевания соединительной ткани;
-
полинейропатия;
-
болезнь Паркинсона;
-
хроническая головная боль;
-
полиорганная недостаточность и пр.
Основным проявлением недуга является постоянная или рецидивирующая боль различного характера и локализации. Дополнительные признаки хронического болевого синдрома зависят от вызвавшей его причины. К ним относятся:
-
дискомфорт и усиление болезненных симптомов при движении;
-
иррадиация в другие участки тела;
-
повышение локальной температуры;
-
нарушения чувствительности.
Синдром может сопровождаться вегетативными расстройствами: выраженной слабостью, быстрой утомляемостью, нарушениями сна и аппетита, снижением массы тела и пр. Болевые ощущения, сохраняющиеся длительное время, могут привести к тяжелой депрессии. Внимание пациента фиксировано на своем состоянии. Психологические и социальные проблемы усугубляют имеющиеся нарушения и ухудшают самочувствие.
Лечение хронической боли – сложная задача, которая требует комплексного подхода с применением медикаментов и нелекарственных способов воздействия. Для купирования болевого синдрома назначают:
-
нестероидные противовоспалительные средства (устранение воспаления);
-
блокады местными анестетиками;
-
анальгетики;
-
бензодиазепиновые транквилизаторы;
-
антидепрессанты;
-
миорелаксанты центрального действия (для уменьшения болезненного напряжения и спазма мышц);
-
физиотерапевтические процедуры, которые способствуют уменьшению воспаления, снятию отечности, спазмов, расслаблению мышц, улучшению восстановительных процессов.
-
рефлексотерапия.
Наряду с фармакологическими способами используют и другие виды терапии, направленные на улучшение самочувствия и качества жизни:
-
двигательная активность, физические упражнения;
-
специальные техники расслабления;
-
психотерапия: когнитивно-поведенческая, гипноз и пр.
-
психологическая помощь.
Хронический болевой синдром требует особого внимания и комплексного лечения. Своевременное обращение к врачу и адекватная терапия способствуют улучшению состояния и благоприятному прогнозу.
Врач общей практики (заведующий) ООВП №1
Н.С. Семутенко



